
~よりよい透析生活のために ①~
よりよい透析生活のために ①
2016.06.30 透析ライフ
ドクターコラム
東京女子医科大学 血液浄化療法科 教授 土谷 健 先生
東京女子医科大学 血液浄化療法科 教授 土谷 健 先生

掲載日:2018/10/25
慢性腎臓病(CKD)は1,330万人以上の患者さんがいると推定され(*1)、高齢化が進む中、国民病として位置付けられています。そしてCKDの予防、進行を抑止することの最終的な目標は、やはり透析導入を阻止することであり、患者さんにとっても、医療者にとっても悲願と言えましょう。
CKDとは、一つの病気を示すのではなく、慢性的に腎臓が悪い状態を意味しています。そして、その状態が長く続くと体のあちこちに合併症が起こるようになるので、大変注意が必要です。主な合併症としては、心臓や血管にかかわる病気があります。CKDでは、全身の血管が傷んでくるため、心筋梗塞や脳梗塞などを起こしやすいとされています。
☞ 参考:ドクターコラム 慢性腎臓病と心血管疾患「虚血性心疾患」「大動脈弁狭窄症」「慢性うっ血性心不全」
このCKDを引き起こし、さらには重症化しやすい病気、つまり透析をしなければならなくなる原因としては、糖尿病からくる糖尿病性腎症が最も多く、ついで蛋白尿、血尿などで発見される慢性糸球体腎炎、そして動脈硬化や加齢による腎硬化症などがあります(*2)。
糖尿病はCKDと同じく国民病であり、血糖のコントロールが悪いと、失明の原因にもなる糖尿病性網膜症、足のしびれや痛みの原因となる糖尿病性神経障害、そして糖尿病性腎症という三大合併症を引き起こすことが知られています。先に述べたように、CKDでもさまざまな全身の合併症を起こしますが、糖尿病があると、さらにいろいろな合併症を起こす二重苦の状態になります。
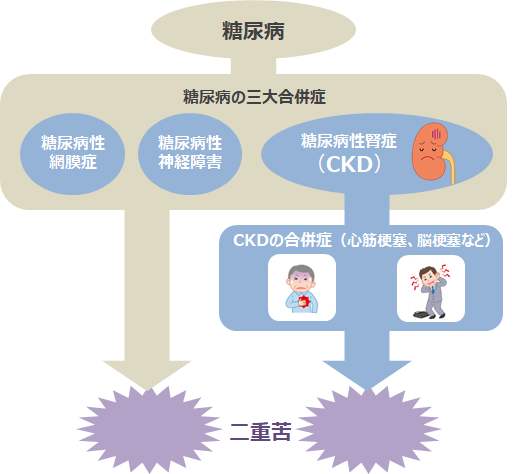
糖尿病からくる腎障害が進むと、血糖を調節するホルモンであるインスリンが尿中に排泄されにくくなり、逆にその作用で血糖のコントロールが良くなることがあります。しかし、これは糖尿病自体が良くなったと考えるべきではないので、注意する必要があります。
また、さまざまな合併症やその症状にも注意が必要です。糖尿病性腎症によって腎機能の低下が進行すると、顔や手足がどうしてもむくみやすくなります。血圧も、非常に高くなったり低くなったりしてコントロールが難しくなることが多いです。こうした自分でわかる症状以外にも、特別な症状が無いまま血管の硬化が進んでいることが多く、重大な病気につながる場合があります。狭心症や心筋梗塞につながる心臓の虚血(十分に血液が行きわたらないこと)による胸の痛み、脳梗塞などの前兆となるめまいや四肢の脱力、また壊疽(えそ:体組織が死んで腐ってしまうこと)などにつながる下肢のしびれ感、冷感なども意識しておく必要があります。ただし、糖尿病患者さんでは神経が障害されている場合があり(糖尿病性神経障害)、狭心症や心筋梗塞を起こしても胸の痛みを感じないこともあります(無症候性心筋虚血)。したがって、たとえ症状がなくても心臓や脳の検査を定期的に受けることが大切です。
糖尿病の治療について
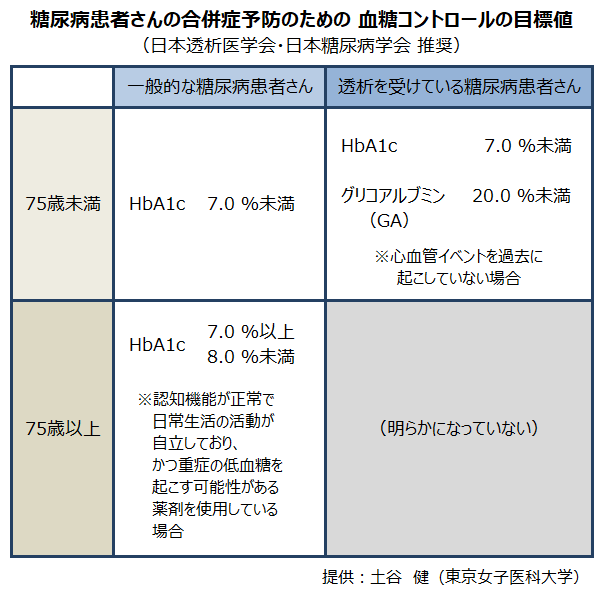
一般的な糖尿病患者さんにおいては、赤血球のヘモグロビンに糖が結合している割合を示すHbA1c(ヘモグロビン・エー・ワン・シー)を血糖の状態の指標とし、合併症予防のための目標として7.0 %未満になるように管理することが推奨されています(*3)。
透析をしていても血糖のコントロールはもちろん重要です。ただし、透析患者さんの場合は、赤血球の寿命が短いことや透析療法による失血・出血、腎性貧血の治療薬(ESA)の影響などによってHbA1cが低く出やすいため、HbA1cが必ずしも良い指標とはなりません。日本透析医学会は、血液透析患者さんの糖尿病治療の目安(ガイド)を示しており、HbA1c 7.0 %未満に加えて、グリコアルブミン(GA) 20.0 %未満も目標としています※(*4)。グリコアルブミンは、血液中のアルブミンに糖が結合したもので、赤血球寿命やESAの影響を受けないため、透析患者さんの血糖コントロールの指標として有用とされています。
※ ただし、心血管イベント(心筋梗塞や脳梗塞といった心血管疾患の発症など)を過去に起こしていない場合。
血糖値の目標も、透析患者さんにおいては一般の場合と異なります。透析患者さんは通常診療において空腹時の血糖を測定する機会が少なく、また、基本的に透析開始前(食後であることが多い)に血糖を測定します。そのため、一般的に用いられる空腹時血糖ではなく、随時血糖(食後からの時間を決めない状態で測定した血糖値)を用いることとし、180 ~ 200 mg/dLを目標値としています(*4)。もちろん、極端に低かったり高かったりする場合はお薬の調節が必要です。
また、最近増えている糖尿病を持つ高齢の透析患者さんの血糖コントロールには、特別な注意が必要とされています。日本糖尿病学会の治療の目安(ガイド)では、75歳以上の一般的な糖尿病患者さん※においては、HbA1cが7.0 %以上、8.0 %未満になるようコントロールすることが勧められています(*3)。高齢の患者さんでは、糖尿病の治療により血糖値がむしろ低くなりすぎることがあるため、若年および中高年の患者さんに比べて少し高めに血糖を管理します。ただし、先ほど述べたように、透析患者さんは一般的な糖尿病患者さんとは体の状態が違います。そのため、75歳以上の糖尿病を持つ透析患者さんは、どの値を目標に血糖をコントロールしたほうが良いのか、ということはまだ明らかになっていません。今後、専門の先生方の意見を待ちたいところです。
※ ただし、認知機能が正常で日常生活の活動が自立しており、かつ重症の低血糖を起こす可能性がある薬剤(インスリンなど)を使用している場合
全国の透析患者さんを透析になられた原因別でみたとき、糖尿病を原因とする患者さんが現状では一番多くなっています。しかし、先に述べたように、糖尿病治療薬の選択肢が増えたことや、国民病としての糖尿病に対する社会的、医療的取り組みにより、その増加数は抑えられてきています(*2)。早くから糖尿病と向き合い、なるべく腎臓を悪くしないようにすることが重要です。
また、透析になられた患者さんにはさまざまな食事の制限があり、糖尿病がある場合は制限がさらに厳しくなるので大変ですが、透析をしていても血糖のコントロールは大事です。糖尿病を持つ透析患者さんには、合併症の予防や早期発見に努めていただきたいと思います。医療スタッフも、大きなトラブルがないように準備を整えていますので、協力して治療を続けていきましょう。

<出典>
*1 日本腎臓学会 編. エビデンスに基づくCKD診療ガイドライン2023:1
*2 花房規男 他. わが国の慢性透析療法の現況(2021年12月31日現在) 透析会誌 2022;55:665-723
*3 日本糖尿病学会 編・著 糖尿病治療ガイド 2016-2017
*4 日本透析医学会 血液透析患者の糖尿病治療ガイド2012 透析会誌 2013;46:311-357

2016.06.30 透析ライフ

2019.06.20 透析の基本情報

2017.04.27 透析の基本情報
2016.06.30 透析の基本情報