
今後、どのようになるのですか?
教授 猪阪 善隆 先生
2022.03.28 教えて!ドクター
腎臓の障害が慢性的に続いている状態のことをいいます。
監修:横浜市立大学大学院医学研究科発生成育小児医療学 主任教授 伊藤 秀一 先生
慢性腎臓病(CKD)とは、腎臓の障害が慢性的に続いている状態をさします。日本におけるステージ3 以上※の小児のCKD患者さんは、10 万人あたり約3 人という報告があります(*1)。一方、成人のステージ3以上のCKD患者さんは10万人に約10,640人であり、小児の患者さんはかなり稀といえます(*2)。CKDは、進行すると透析や腎移植が必要になる場合もある病気です。また、小児の患者さんでは、成長・発達が障害される場合もあります。そのため、小児期にCKDを発症した患者さんは、その後長期間にわたり病気とうまく付き合っていく必要があります。病気の進行を抑え、適正な成長・発達を獲得するためには、早期に病気を発見し、適切な治療を続けることが大切です。また、CKDやその原因となった病気の管理や治療について、正しい知識を持つこともとても大切な事です。
※CKD ステージ3 以上は、腎機能が健常人のおよそ60%未満の状態です。
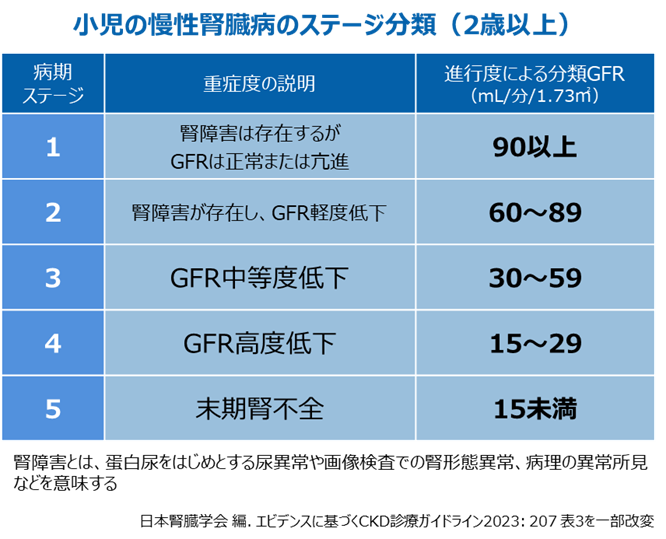
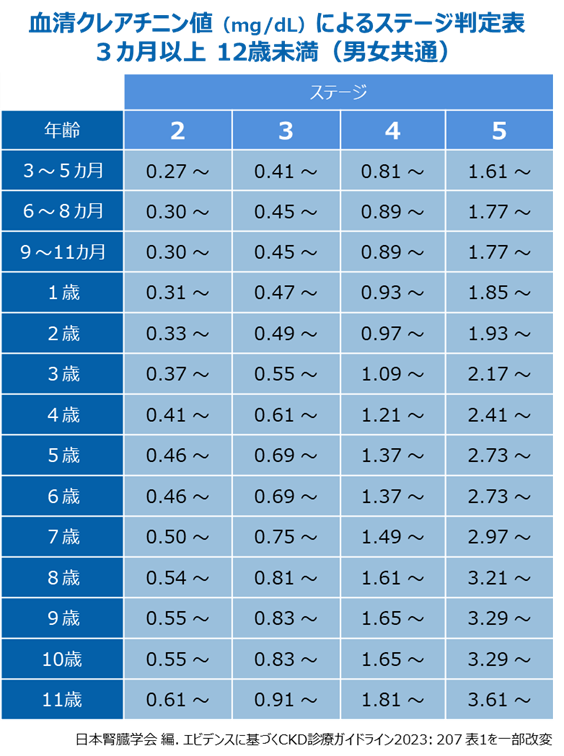
小児のCKDの重症度は、eGFR という腎臓の機能を示す値をもとに5つのステージに分類されます※。小児のeGFR は、血液検査の血清クレアチニン値、身長、性別の3つの要素から算出されます(成人の場合と計算方法が異なります)。また、血液検査のクレアチニンの値で、おおよその重症度を判定する方法もあります。
※ 2歳以上の患者さんに限ります。2 歳未満の患者さんは、生理的にGFR が低いため、血清クレアチニン値を指標とした重症度判定が用いられます。
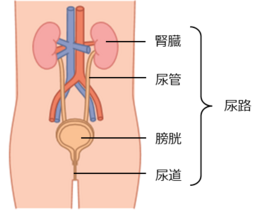
ステージ3 以上の小児のCKDの原因の約6 割は、先天性腎尿路異常(CAKUT:Congenital Anomalies of the Kidney and Urinary Tract)という、生まれつき腎臓や尿路(腎臓、尿管、膀胱、尿道)の形や機能に異常がある病気です(*1)。
その他の原因としては、巣状分節性糸球体硬化症、アルポート症候群、慢性糸球体腎炎(IgA腎症 等)、新生児の急性腎障害の後遺症などがあります(*1)。糖尿病や高血圧などが原因の多くを占める成人のCKDと異なり、小児のCKDの原因は、生まれつきの遺伝子の変化によって発症する病気や、根本的な原因がはっきり分かっていない病気が多いです。
CKDの発症初期は、患者さん自身やご家族の方が気づく症状がほとんどないことも少なくありません。そのため、3歳児検尿や学校検尿、超音波検査、何かの機会に実施した血液検査や尿検査などで、異常が指摘されたことをきっかけに専門医を紹介され、病気の診断に至る場合が多いです。
小児のCKD患者さんの約40~50%には、高血圧を合併するという海外の報告があります(*3,4)。高血圧を放置すると、CKDを進行させるのみならず、将来的に心筋梗塞や心不全などの生命にかかわる心臓の病気を引き起こすリスクもあります。そのため、小児のCKDの管理において、血圧を適切に管理することは大変重要です。
小児のCKDにおいては、成長障害による低身長が生じることも問題です。腎機能の低下がさらに進行すると、食欲不振、貧血、むくみ、息切れ、体がだるいなどの全身症状が現れるようになります。腎機能がほとんど失われる末期腎不全の状態に進行すると、腎移植や透析などの腎代替療法(失われた腎臓の代わりに腎機能を保つための治療)が不可欠になります。
CKDの原因となる病気を早期に診断し、早期から適切な治療を開始し続けることにより、腎機能の低下を防いだり、緩やかにできる可能性が高まります。
●薬物療法
慢性腎炎やネフローゼ症候群などが原因疾患の場合は、ステロイド薬や免疫抑制薬が用いられます。高血圧には降圧薬を、高度の成長障害は成長ホルモンの注射を、貧血には赤血球を増やす作用がある造血ホルモン剤や鉄剤を処方します。また、その他のCKDに起因する症状や対処する必要がある検査異常値に対しては、それらを改善させる治療薬を選択します(活性型ビタミンD3製剤、リン吸着薬、尿酸降下薬、カリウム吸着薬、利尿薬 など)。
●日常生活の管理
実はほとんどの小児のCKD患者さんにおいては、過度の運動制限の必要はありません。患者さんの状態にもよりますが、毎日30 分以上の有酸素運動を行うことが望ましいとされています(*5)。肥満は、高血圧と同様にCKDの進行や、心臓の病気を引き起こすリスクになります。運動は肥満の防止や骨密度の維持に役立ちます。日常生活では適度に体を動かし、十分な睡眠をとることが大切です。

小児のCKD患者さんは、成人のCKDとは異なり、一般に過度の食事制限は行いません。小児は心身ともに適切に成長することが大切です。小児の場合はタンパク質やエネルギーの制限はされません。塩分については、先天性腎尿路異常の患者さんは尿中にナトリウムが漏れ出てしまうために、むしろ多めの塩分摂取が必要な場合もあります。逆に、体に水分が溜まっている場合や、高血圧を合併している場合は、塩分制限が必要になります(*6)。

CKD患者さんは免疫力が低下していることが多く、感染症にかかりやすくなっているため、積極的にワクチン接種を行います。しかしながら、病状や服用している薬剤、ワクチンの種類などによって、接種が勧められない場合や接種できない場合もあるので、担当医と相談が必要です。
CKDは、長期間にわたり治療や管理が必要になる病気ですが、成長過程にある小児は、前述の食事や運動などの点において、成人の管理と異なる部分があります。また、患者さんは成人するにあたって、病気を理解し、自立して病気と向き合い、自己管理ができるようになる必要があります。成人医療への移行期においては、患者さんの理解が不十分で、自己管理がおろそかになり、病気が進行してしまう場合も少なくありません。そのため、成人医療への移行は大変重要です。成人医療への移行には、ご家族の協力が必要です。移行を具体的に見据えた支援は、12 歳ごろから始めることが望ましいとされています(*6)。ご家族の方は、医療者といっしょに、患者さんのスムーズな移行をサポートしてあげてください。

<出典>
*1 Ishikura K, et al. Pre-dialysis chronic kidney disease in children: results of a nationwide survey in Japan. Nephrol Dial Transplant 2013; 28: 2345-55
*2 日本腎臓学会 編. CKD診療ガイド2012(東京医学社): p6
*3 Mitsnefes M, et al. Hypertension and progression of chronic renal insufficiency in children: a report of the North American Pediatric Renal Transplant Cooperative Study. J Am Soc Nephrol 2003; 14: 2618-2622
*4 Flynn JT, et al. Blood pressure in children with chronic kidney disease: a report from the Chronic Kidney Disease in Children study. Hypertension 2008; 52: 631-637
*5 日本腎臓学会 編. エビデンスに基づくCKD診療ガイドライン2023(東京医学社): p225-227
*6 日本腎臓学会 編. エビデンスに基づくCKD診療ガイドライン2023(東京医学社): p228-231
*7 日本腎臓学会 編. エビデンスに基づくCKD診療ガイドライン2023(東京医学社): p241-244

2022.03.28 教えて!ドクター

2022.03.28 教えて!ドクター

2024.07.23 成人科への移行についての動画
2023.12.26